Gesunder Schlaf – Erholsamer Schlaf
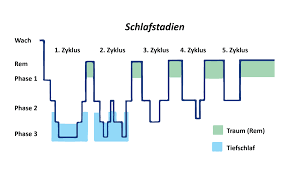
Schlaf ist für uns zwingend notwendig, denn nur im Schlaf laufen Erholungs-, Regenerations- und Reparatur- und Gedächtnisprozesse ab, die wir für den neuen Tag brauchen. Er ist ein Zustand äußerer Ruhe; Puls, Atemfrequenz, Blutdruck sinken, was Erholung für das Herz-Kreislaufsystem bedeutet, und die Gehirnaktivität verändert sich. Man unterscheidet neben der Wachphase weitere vier Schlafphasen: Einschlafphase, Leichtschlafphase, Tiefschlafphase und REM-Schlafphase. Diese vier Schlafphasen werden in jeder Nacht nacheinander (in einem ca. 90-minütigen Rhythmus) vier- bis sechsmal durchlaufen. Dabei nimmt die Dauer der Tiefschlafphasen bis zum Morgen hin ab, die der REM-Schlafphasen dagegen zu, d.h. den REM-Schlaf erleben wir vor allem zum Morgen hin.
In der Wachphase bis zum Einschlafen verbringen wir bei gesundem Schlaf nur eine sehr kurze Zeit (maximal 5% Anteil am Gesamtschlaf).
Sobald die ebenfalls sehr kurze Phase des Einschlafens (Schlafstadium N1) eingeleitet wird, werden die Augenbewegungen langsamer, es sinkt die Atem- und die Pulsfrequenz und der Muskeltonus (Muskelspannung) beginnt abzunehmen, z.B. fällt der Kopf im Sitzen nach vorn. Häufig stellen sich auch harmlose Einschlafzuckungen ein. Aber kleine Störungen können uns aus dieser Phase wecken und wir sind sofort wieder hellwach.
In der Leichtschlafphase (Schlafstadium N2), dem stabilen Schlaf, verbringen wir ca. die Hälfte der Nacht. Das Bewusstsein ist ausgeschaltet, die Gehirnaktivität läuft auf noch niedrigerem Niveau als in N1. Unsere Muskeln sind entspannt, Augenbewegungen sind kaum feststellbar.
Die Tiefschlafphase (Schlafstadium N3) ist für die körperliche und geistige Erholung sehr wichtig und beträgt zwischen 15% und 25% unseres Gesamtschlafes. In dieser Phase werden besonders viele Wachstumshormone ausgeschüttet. Die Tiefschlafphase ist die Phase der tiefsten körperlichen Entspannung mit minimaler Gehirnaktivität (nur langsame Deltawellen im EEG). Deshalb werden wir hier besonders schwer geweckt. Vom Einschlafen bis zur Phase N3 ist der Schlaf relativ gleichförmig, was sich schlagartig ändert, wenn sich der REM-Schlaf einstellt.
Der REM-Schlaf oder Traumschlaf verdankt seinen Namen den schnellen Augenbewegungen (englisch: rapid eye movement), d.h. die Augen bewegen sich schnell bei geschlossenen Lidern und zusätzlich kommt es zum Anstieg von Herz- und Atemfrequenz und Blutdruck. Die Gehirnaktivität ist in dieser Phase sogar aktiver als am Tag. Vor allem in dieser REM-Schlafphase träumen wir besonders intensiv – bei gleichzeitig maximaler Muskelentspannung (Atonie), die wichtig ist, weil sonst das Risiko bestünde, sich durch physisches Ausleben der Träume zu verletzen oder sich und andere in Gefahr zu bringen. Diese Phase beträgt 20 – 25% der Nacht. Mittlerweile steht fest, dass wir in der REM-Schlafphase Erlebtes verarbeiten, Wichtiges von Unwichtigem sortieren und Gelerntes ins Langzeitgedächtnis übernehmen und speichern.
Insgesamt gehen die Wissenschaftler heute davon aus, dass gesunder Schlaf (ausreichend lang und ungestört) vor Erkrankungen des Herz-Kreislaufsystems, Schlaganfall und Herzinfarkt schützt, unser Immunsystem stärkt, die Heilung von Krankheiten fördert, Fieber senkt, Entzündungen eindämmt und Lernerfolg und Konzentrationsvermögen ermöglicht.
Allerdings ist der Schlaf kein statisches Konstrukt mit den immer gleichen und gleichlangen Abläufen, sondern mit großer Variationsbreite. Insgesamt ist es aber wichtig, dass alle Schlafphasen während der Nacht mehrfach durchlaufen werden und in den Grundzügen erhalten bleiben.
Schlafmangel
Schlafmangel hingegen macht uns körperlich und seelisch krank:
Er stört die Lernleistung und den Lernerfolg, er stört die Verarbeitung von emotionalen Eindrücken und minimiert Leistungen des Langzeitgedächtnisses.
Er führt zur anhaltenden Tagesschläfrigkeit und Erschöpfung und schränkt dadurch die geistige und körperliche Leistungsfähigkeit ein, was in der weiteren Folge in Gereiztheit, Stress, Depression oder auch zu Sekundenschlaf am Steuer münden kann.
Er führt zur Infektanfälligkeit, weil das Immunsystem keine Gelegenheit zur Reparatur und Regeneration erhält.
Schlafstörungen
Nicht alle Schlafprobleme enden in echten Schlafstörungen. Wir alle schlafen mal besser, mal schlechter. Mehrmaliges Aufwachen in der Nacht bedeutet noch keine Schlafstörung, sondern ist völlig normal und kann pro Nacht 10- bis 20-mal passieren, auch ohne dass wir uns daran erinnern. Über alle Altersgruppen hinweg liegt die Häufigkeit von Schlafstörungen zwischen 20 und 30%, wobei sie mit zunehmendem Alter zunimmt: 0 – 20 Jahre ca. 3,5% / 20 – 40 Jahre 15% / 40 – 65 Jahre 30% / über 65 Jahre > 60%. Bei länger anhaltenden Schlafproblemen und/oder Unausgeschlafenheit am Morgen über längere Zeit sollte jedoch ein Arzt oder Schlafmediziner aufgesucht werden, um die Ursache zu klären und eine eventuell bestehende Schlafstörung zu diagnostizieren:
Nach der Klassifikation ICSD-3 von 2014 (International Classification of Sleep Disorders) werden folgende Schlafstörungen unterschieden:
1. Insomnien
2. Schlafbezogene Atmungsstörungen
3. Zentralnervöse Störungen mit Tagesschläfrigkeit
4. Zirkadiane Schlaf-Wach-Rhythmusstörungen
5. Parasomnien
6. Schlafbezogene Bewegungsstörungen
Zu 2. Schlafbezogene Atmungsstörungen – Stufendiagnostik
Besteht der Verdacht auf eine schlafbezogene Atmungstörung, setzt die sogenannte Stufendiagnostik ein: zunächst wird eine genaue Anamnese erhoben, anschließend eine klinische Untersuchung durchgeführt. Dann wird der Schlafmediziner eine häusliche Schlafaufzeichnung (kardiorespiratorische 6-Kanal-Polygraphie) anweisen. Dabei werden verschiedene Parameter aufgezeichnet, die schon erste wichtige Hinweise auf das Krankheitsbild geben:
- Atmung (Atemfluss, Schnarchgeräusche, Atemaussetzer)
- Oxymetrie (Sauerstoff-Sättigung des Blutes)
- Herzfrequenz
- Körperlage im Bett
- Atembewegungen von Bauch und Brust
Reichen die Ergebnisse der Polygraphie nicht aus, muss eine Untersuchungsnacht im Schlaflabor angeschlossen werden, in der die Polysomnographie erfolgt. Erst hier kann man genaue Aussagen treffen, die die Qalität des Schlafes (mittels EEG), den Blutdruckverlauf in der Nacht (mittels EKG), Arm- und Beinbewegungen (mittels EMG) und Körperbewegungen (Video) betreffen.
Schlafbezogene Atmungsstörungen
Schlafbezogene Atmungsstörungen sind Erkrankungen, bei denen es im Schlaf zu einer gravierenden Verschlechterung der Atmung oder zu Atempausen kommt. Man unterscheidet
- Zentrale Schlafapnoe-Syndrome (ZSAS)
- Obstruktive Schlafapnoe-Syndrome (OSAS)
Patienten mit einer Zentralen Schlafapnoe haben durch eine Störung der Atemregulation im Hirnstamm einen fehlenden Atemantrieb, d.h. während der Atempausen finden auch keine Atembewegungen statt. Das Syndrom tritt vor allem bei Frühgeborenen und Hirngeschädigten auf, bei Herzinsuffizienz, in großer Höhe oder bei stark Übergewichtigen.
Dagegen findet bei Patienten mit der wesentlich häufiger vorkommenden Obstruktiven Schlafapnoe ein mechanischer Verschluss der Atemwege (durch Kollabieren der erschlafften Rachenmuskulatur) statt. Dabei versucht der Körper weiterhin, durch Atembewegungen und Erhöhung der Atemanstrengung zu atmen. Aus den wiederholt auftretenden Atempausen resultieren in der Folge Sauerstoffmangelsituationen und Micro-Arousals (Micro-Weckreaktionen).
Alle schlafbezogenen Atmungsstörungen können u.a. zu fragmentierten, nicht-erholsamen Schlaf, zu Tagesschläfrigkeit mit Einschlafneigung am Tag, zu morgendlichen Kopfschmerzen und kardiovaskulären Problemen führen.
